分娩
この記事は英語版の対応するページを翻訳することにより充実させることができます。(2024年5月) 翻訳前に重要な指示を読むには右にある[表示]をクリックしてください。
|
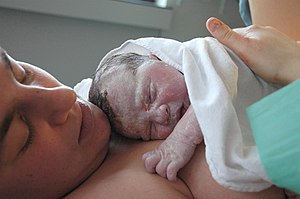
分娩(ぶんべん、独: Geburt、英: Birth)とは、哺乳類などの胎生の動物で、胎児が雌の胎内(子宮内)から出ること、及び出る経過を指す。社会的・文化的側面も含み、分娩よりも広い概念として、お産(おさん)や出産(しゅっさん)がある。
胎児がその種の標準に照らし合わせて、十分成熟して体外に出る場合を「正期産」と呼ぶ。正期産分娩に至るまでの期間や分娩時の成熟度は、種によってまちまちである。 標準より早い場合は「早産」・「流産」、遅い場合は「過期産」と呼ぶ。
分娩(お産)が比較的楽にできる場合は「お産が軽い」、何らかの困難を伴う場合は「お産が重い」という言い方をする。カンガルーのようにごく小さく産む種ではお産は軽いが、人間のように胎児が大きい場合、お産は重くなる。
分娩に至るまで
[編集]分娩の前兆が起こるまでに関しては妊娠に詳しく書かれている。妊娠維持不可能な病態としては流産や早産などがある。
正常分娩
[編集]分娩の前兆
[編集]分娩の3 - 4週間前より、不規則で1時間に2 - 3回の陣痛が見られるようになり、これを偽陣痛または前駆陣痛という。これに伴い徐々に子宮頚管の熟化がはじまる。子宮頚管の熟化はビショップスコアで判定されることが多い。
| 点数 | [単位] | |||||
|---|---|---|---|---|---|---|
| 0 | 1 | 2 | 3 | 点 | ||
| 検査項目 | 児頭下降度 | 〜-3 | -2 | -1〜0 | 1〜 | [Sp] |
| 頸管開大度 | 0 | 1〜2 | 3〜4 | 5〜 | [cm] | |
| 頸管展退度 | 〜30 | 40〜50 | 60〜70 | 80〜 | [%] | |
| 子宮口の位置 | 後方 | 中央 | 前方 | |||
| 子宮口の硬度 | 硬 | 中 | 軟 | |||
これはビショップ博士によって考案されたシステムで表.1を元に点数を合計して算出し、13点満点中、判定は~8点で頸管未熟、9点~で頸管熟化と判定する。
| ビショップスコア | 判定 |
|---|---|
| 〜8点 | 頸管未熟 |
| 9点〜 | 頸管熟化 |
妊娠末期にはビショップスコアで9点あたりまで成熟するが13点まで行くのは分娩第1期の半ばになってからである。頸管は熟化しても子宮口は開大せず、せいぜい2cm位である。分娩の数日前になると分娩の前兆といわれるものが出現することがある。子宮底が下降することで胃の圧迫がとれ、児頭が骨盤内に移動することで胎動が減り、児頭により膀胱が圧迫され頻尿傾向となる。特に有名なのが血性粘液性帯下の出現であり、おしるし(産徴)といわれることもある。帯下も増加していてくる。前兆が見られる頃に児頭は骨盤に固定され、seiz法で浮動感を覚えなくなる。
分娩第1期
[編集]開口期とも呼ばれる。人間のお産の満期産は妊娠37週から42週未満である。この頃になると子宮収縮は徐々に周期的に収縮に痛みが伴い始める(「産気づく」)。最初は、間歇的に突っ張る程度だったのが、だんだん強度と頻度を増していく。子宮の有痛性の定期的な収縮が10分周期となった時点で陣痛発来という。ただし、いったん陣痛が発来したもののその後、陣痛が消失した場合は、その陣痛は偽陣痛であったとされる。いずれにせよ、1時間に6回以上または10分周期の子宮収縮が起こったら(陣痛が開始されたら)分娩の開始とし、分娩医療施設に入院するのが一般的である。この頃胎児は第1回旋を行い、顎を引き、先進部を小泉門とし骨盤入口部に陥入する。陣痛の周期はさらに短くなり1時間に20回ほどまで増加し痛みも強くなる。子宮の収縮で胎児の頭が子宮口をだんだん押しひろげていき、子宮口が開大を始めていく。子宮口が8cm位になると児背が母体の前方を向くという第2回旋がおこる。そして子宮口が10cmと全開大に至る。分娩開始(陣痛発来)から、子宮口全開大になるまでを分娩第1期(開口期)と言う。
分娩第2期
[編集]子宮口が全開大してから胎児が娩出されるまでを分娩第2期(娩出期)という。陣痛の周期、痛みとも強くなり子宮口が全開大し、胎胞の卵膜が破れ破水となる。分娩台で管理するのが一般的である。産婦にいきみたい感じが生じ(「努責(いきみ)」息を止めて腹に力を加えるような状態)、胎児はさらに下降し、陣痛間欠期は児頭は腟内、陣痛期は児頭が見えるという排臨という状態になる。この頃より会陰、肛門の保護といった分娩介助を行っていく。そして陣痛間欠期も児頭が後退しない発露という状態になる。分娩介助では急激に分娩されないように児頭をコントロールし会陰保護に務める(墜落分娩を防止する)。やがて児頭は顎を上げる第3回旋を行う。この時点で児の口腔、鼻腔を吸引することがある。児頭の娩出がすんだら、第4回旋がおこる。これは自然な力で行われるため、無理に力を加えて介助しないようにする。肩の娩出がすむと速やかに胎児の娩出が完了する。そして陣痛が急激に軽快する。
分娩第3期
[編集]後産期とも呼ばれる。分娩第3期は児娩出から胎盤と臍帯が娩出し終わるまでのことである。児娩出によって不要となった胎盤は、児娩出の後数分で剥がれ、娩出される。胎盤は胞衣と呼ばれることがある。後産によって胎児付属物が娩出される事を後産娩出と言う。
産褥期
[編集]第3期が終了すると後陣痛とともに子宮復古がはじまり産褥となる。分娩後3日ほどで乳汁の分泌が始まる。
所要時間
[編集]人間のお産の満期産は妊娠37週から42週である。正常経腟分娩の所要時間は経産婦では分娩第1期約6時間、第2期1時間、第3期10分、初妊婦ではその倍の約12時間、2時間、20分、といわれているが、その所要時間は個人差が著しい。
無痛分娩
[編集]無痛分娩 とは分娩の痛みを緩和する医薬的手段である。心理的無痛分娩法としてはラマーズ法(Lamaze Technique)・ソフロロジー式分娩法・ヒプノバーシング(en:HypnoBirthing)が知られ、麻酔分娩としては分娩第2期の硬膜外麻酔法・仙骨硬膜外麻酔法・陰部神経ブロック・傍子宮頚管ブロックが知られている。麻酔分娩は微弱陣痛を起こしやすいことが知られている。適切な設備と医師のもとで行えば、自然分娩と比較して特段に危険というわけではなく、欧米ではこちらが主流であり、日本とは逆に自然分娩は希望した場合に行われる。しかしながら日本では麻酔科医が不足しており、その麻酔科医も生命に危険のある手術に優先的に配置されており、無痛分娩を希望してもかなわない場合がある。イギリスやドイツ、シンガポールでは、帝王切開も含めた分娩全体の2~6割程度が無痛分娩である[1]。
無痛分娩で使う麻酔は「硬膜外麻酔」と呼ばれ、腰の後ろから管を入れ、脊髄を取り巻く硬膜と呼ばれる部分の外側に麻酔薬を注入する。脊髄には痛みを伝える神経が集まっており、その信号が脳に伝わるのを麻酔薬で遮断する。ただ硬膜外麻酔は、効果が出始めるまでに10~20分かかる。より早く痛みを取るために、より脊髄に近い場所に麻酔薬を入れる「脊椎麻酔」を併用することもある。この方法だと、数分で効き目が表れる。どのタイミングで麻酔薬を使い始めるかは病院により異なる。順天堂大の角倉教授は「痛みの感じ方は人それぞれ。本人が希望した時点で、我慢できる程度に投与する」と話す。出産の途中で痛みが強くなってきたら、麻酔薬を適宜追加する。無痛分娩は痛みが少ないだけでなく、出産がスムーズに進む面もある。愛育病院(神奈川県大和市)の井沢秀明理事長は「40歳以上の妊婦は、無痛分娩の方が(帝王切開でなく)経膣分娩できる可能性が高くなる」と指摘する。痛みがないと緊張が少ないため産道が柔らかく、赤ちゃんが下りて来やすいとされる。また、もし緊急に帝王切開に踏み切るような事態に至った場合、麻酔を注入するルートがあらかじめ確保されている無痛分娩なら迅速に対応できるという利点もある。一方で、麻酔によって母親の足の感覚が鈍くなり、いきみにくくなることがある。管を入れる腰部のかゆみや発熱なども報告されている。出産時間は1時間ほど長くなる。ただ麻酔をかけても、すべての感覚が失われるわけではないので、赤ちゃんが誕生した瞬間を感じることはできる。無痛分娩を考えている人にとって、大きな壁となるのは費用である。出産の費用は病院によって40万円から100万円以上と幅があるが、無痛分娩の場合、さらに10万~20万円の追加料金がかかる。側湾症や椎間板ヘルニアで手術をした経験のある人、血液が固まりにくい人、抗血栓療法を受けている人などは硬膜外麻酔が使えないこともある。日本で無痛分娩が浸透しないことについて、前述の井沢秀明理事長は「『おなかを痛めてこそ母親』との精神論が根強いこともあるのでは」と話している。家族に反対されたり罪悪感を感じてやめる人が少なくないという[1]。
急速遂娩
[編集]一般的に、帝王切開のことである。異常分娩の際は様々な理由によって帝王切開の適応となることが多い。児頭骨盤不均衡や胎位、胎勢、回旋異常、遷延分娩の場合は経腟分娩困難にて適応となり、子宮切迫破裂、常位胎盤早期剥離や子癇、過強陣痛、胎児ジストレスでも帝王切開は適応となる。その他、経腟分娩が母児に危険をもたらすと考えられる病態もある。妊娠高血圧症候群、前置胎盤、帝王切開や子宮手術の既往、子宮奇形、骨盤位、重症の母体合併症では帝王切開を好まれる。また長期不妊後の分娩も帝王切開となりやすい。
分娩後の問題
[編集]産褥
[編集]- 子宮が元の大きさに戻るまでには4~6週間かかる。産後の出血(悪露)が消失するまで約4週間かかるが、特に合併症などがない限り、絶対安静の必要はなく、無理を強いない(重いものを持つ、長時間立つなど)程度に通常の生活を送ることができる。
労働基準法で、産後の休養期間を6週間(本人の希望と医師の許可があれば職場復帰可能)~8週間以上与えるよう要求しているのもこのためである。
マタニティ・ブルー
[編集]- 妊娠初期同様、出産後はホルモン分泌の急激な変化が起こる。具体的には、体内の女性ホルモンが急に減少するので、精神的に不安定になりやすく、周囲の人間の配慮と援助が求められる。
産後うつ
[編集]- 産後うつ病の発症頻度は10%前後とも言われており、エジンバラ産後うつ病質問診(EPDS)によって早期スクリーニングがされている。予後に関しては比較的よいと言われているが、重症化し育児ノイローゼにいたると親子心中に至ることも稀ではなく重症度や周囲のサポート能力の見極めが重要とされている。一般的には産後うつ病は通常のうつ病と同様3ヵ月から6ヶ月で軽快する場合も多いとされている。産後うつ病のICD10の分娩6週間以内、DSMⅣ-TRの分娩4週間以内という制限は厳しすぎるという意見も多数認められている。症候学的には涙もろいといったエピソードは産後うつ病を積極的に考えさせる。
異常分娩
[編集]分娩は「分娩の3要素」全てが揃わないと正常に営まれない。分娩の3要素とは「娩出力」「産道」「娩出物」(胎児、胎盤、等)であり、これらが上手く機能しない時に難産となる。
在胎週数の異常
[編集]娩出力の異常
[編集]産道の異常
[編集]- 骨盤異常:狭骨盤等
- 児頭骨盤不均衡(CPD:cephalopelvic disproportion)
娩出物の異常
[編集]胎児の位置の異常
[編集]分娩時の胎児の胎位と胎向と胎勢は分娩経過に大きな影響を及ぼす。胎勢は分娩経過中に変化することもあり、難産の要因となることもある。
- 胎位
- 胎位とは胎児の長軸と子宮の縦軸の位置関係を示すもので、縦位、横位、斜位がある。縦位で児頭が先進するものを頭位、骨盤端または下肢が下方にあるものを骨盤位という。
- 胎向
- 縦位では児背、横位では児頭が、母体の左右・前後に対する向きをいう。第一胎向は児背が母体の左側を、第二胎向は母体の右側に位置しているものを意味する。さらに児背が母体の前方に傾くのを第一分類、母体の後方に傾くのを第二分類という。
- 胎勢
- 胎勢とは胎児の姿勢を示すもので、正常な胎勢は屈位であり、異常な胎勢は反屈位である。反屈位は程度により頭頂位、前頭位、額位、顔位に分けられる。
分娩の難度に関係するものは胎位と胎勢である。胎向は殆ど関与しない。胎位、胎向、胎勢はLeopold診察法で確認をすることができる。
胎児の回旋の異常に関しては内部リンク低在横定位や高在縦定位を参照のこと。
分娩の評価
[編集]分娩の進行度合いの評価としてパルトグラムによる評価と、フリードマン曲線、また分娩の進行に伴う胎児ジストレスの発見のための分娩監視装置というものがある。
パルトグラム
[編集]パルトグラムは分娩進行状態を一目で把握できるように記載した表である。パルトグラムで記載される代表的なパラメータを列記する。
- 頸管開大部
- 先進部の下降度
- 先進部の回旋状況
- 母体のバイタルサイン
- CTGのデータ
パルトグラムの異常としては以下のものが有名である。
- 始めから降りてこない、分娩が開始しない
- 子宮頚管の未成熟、または児頭骨盤不均衡の疑い
- 途中から降りてこない
- 微弱陣痛、回旋異常
フリードマン曲線
[編集]分娩の進行状態を表すもので、児頭の下降度と頸管の開大度を分娩所要時間に対してあらわしたもの。遷延分娩の診断に役に立つ。典型的にはS字型カーブを描く。分娩第一期から分娩第二期(破水)までを記述する。開きかけた子宮口が途中で止まってしまう続発性開口停止、子宮口開大のラストスパートがかからない活動期開大遅延、潜伏期が延長する潜伏期遷延(原発性微弱陣痛パターン)といった微弱陣痛の分類が知られている。
胎児心拍数陣痛図(CTG)
[編集]胎児心拍数陣痛図(CTG)とは胎児心拍数と子宮収縮(陣痛)を経時的に記録した、分娩監視装置である。横軸は3cm/minであり縦軸はbpmとmmHgである。NSTとCSTが知られている。
NST
[編集]NSTは分娩開始や過期妊娠、ハイリスク妊娠の妊娠健診時に用いられることが多い。胎児は20~40分ごとに睡眠と覚醒を繰り返すといわれている。NSTでは一過性頻脈が認められるまで、または80分間の計測を行う。32週未満であると自律神経の発達が未熟であるために評価方法が異なることに注意する。NSTでは基線が正常範囲にあり、基線細変動が正常に出現していること、一過性頻脈があり、一過性徐脈がなければ正常であることが多い。異常が認められたらCST、VAST(児頭に振動音刺激を与えれば睡眠中でも一過性頻脈が出現する)、BPSを行うこともある。
CST
[編集]CSTでは40秒以上持続する子宮収縮が10分間に3回認められるまでオキシトシン、または乳頭刺激を与えてCTGを行う。遅発一過性徐脈や変動一過性徐脈が認められなければ胎児の状態は良好と判定する。NSTにて胎児状態が良好であることが確認できなかった場合や子宮内胎児発育遅延(IUGR)やハイリスク妊娠の場合に行う。前置胎盤、切迫早産、多胎妊娠の場合は禁忌となる。子宮収縮の半数以上に遅発一過性徐脈が見られた場合は胎児ジストレスを疑う。
CTGの所見
[編集]CTGにおいて確認すべき項目としては、基線の高さ、基線細変動の有無、一過性変動の有無及び波形である。
- 胎児心拍数基線とその細変動
正常では胎児の心拍数は110~160bpmであるのが正常である。180bpm以上では高度頻脈、100bpm以下では高度徐脈と判定する。頻脈では母体、胎児の感染や胎児の不整脈を疑う。徐脈では胎児不整脈が多い。正常では6~25bpmの細変動を伴う。細変動の減少、消失は胎児ジストレスの可能性がある。他の細変動の異常としてはサイナイゾルパターンというものが知られており、胎児の心不全を示唆する。貧血、低酸素状態を疑う2~5cpmの正弦波を示す。
- 一過性変動
一過性頻脈、早発一過性徐脈、遅発一過性徐脈、変動一過性徐脈の4種類が有名である。一過性頻脈は基線よりも15bpm以上の心拍数増加が15秒以上持続するものである。32週未満では基線よりも10bpm以上の心拍数増加が10秒以上持続するものとする。これは胎児が良好である徴候である。早発一過性徐脈は子宮収縮に伴ってほぼ同時に胎児心拍数が減少し、収縮終了とともに回復するものである。児頭圧迫による正常反応である。子宮収縮の波形と心拍数減少の波形が対象形となる。通常、心拍数減少の開始から最下点まで30秒以上でゆるやかに下降する。遅発一過性徐脈は子宮収縮よりも少し遅れて胎児心拍数が減少し、子宮収縮の修了より遅れて心拍数が回復するものである。これは胎盤機能不全を示す徴候である。基線細変動の減少、消失を伴う場合は急速遂娩の必要がある。通常、心拍数減少の開始から最下点まで30秒以上でゆるやかに下降する。変動一過性徐脈は臍帯圧迫を示す所見であり羊水過少症でよく出現する。徐脈の出現と子宮収縮の関係が徐脈ごとに異なる。15bpm以上の心拍数減少が30秒未満の経過で急速におこる。そのた、遷延性一過性徐脈というものもある。これは15bpm以上の心拍数減少が2分以上10分未満持続することである。10分以上の変化は基線の変化とみなす。これは様々な病態で出現するため評価が難しい。
BPS
[編集]NSTを利用した胎児well-being評価としてBPS(biophysical profile scoring)が有名である。超音波検査を利用し、呼吸様運動、胎動、筋緊張、NSTの一過性頻脈でスコアリングし点数によって経過観察、分娩を決定する方法である。8点以上が良好と考えられている。呼吸様運動としては30分間に30秒以上続く胸壁、横隔膜の運動があること、胎動としては30分間に躯幹か四肢の動きが3回以上、筋緊張としては30分間に躯幹か四肢の屈曲運動が1回以上、あるいは手掌の開閉を認め、羊水ポケットが2cmより大きいところが認められ、NSTで20~40分未満の測定で一過性頻脈が2回以上認められる、各項目2点で測定していく。他のwell-being評価としては臍動脈や中大脳動脈のパルスドップラーなどが知られている。
分娩で用いる薬物
[編集]分娩のコントロールを行う薬物に関して述べる。
子宮収縮抑制薬
[編集]- 塩酸リトドリン
塩酸リトドリンは切迫流産、切迫早産などで用いられる。5%ブドウ糖液にて希釈して用いることが多い。有効量は毎分50~150μgであり毎分200μgを超えないように調節する。副作用には血球減少、肺水腫、横紋筋融解症などが知られている。白血球の減少にはG-CSF投与などで対処し、肺水腫防止のため、総輸液量を日々1000ml以下とし、輸液においてはナトリウム負荷をできるだけ避けるようにする。母体心拍数を120bpm以下に保つというやり方もある。横紋筋融解症は硫酸マグネシウム併用で起こりやすくなるため併用時はCK、Crのモニタリングを行うべきである。
リトドリンで陣痛抑制困難例や子癇時に用いられる。血清Mg濃度が4~8mg/dlになるように調節すると効果があるといわれる。塩酸リドトリンと併用をするときはloadingせず毎時1~2gで投与し、単独で使用する場合は4gを30分で投与し(loading)、その後毎時1~2gで維持を行うのが一般的である。高マグネシウム血症に注意が必要である。血清マグネシウム濃度が15mg/dl以上で呼吸抑制が起こることが知られている。陣痛が強すぎるとき(過強陣痛)にもよく用いられる。
子宮収縮促進薬
[編集]陣痛促進剤も参照のこと。子宮収縮促進薬は分娩誘発(induction)を行うときに用いられる。分娩誘発を行うには母体、胎児の両方が一定の条件を満たしている必要がある。母体においては経腟分娩に耐えられる全身状態であり、子宮頚管が熟化しており、児頭骨盤不適合がなく、陣痛促進剤の禁忌例ではないこと、患者の同意が得られていることなどがあげられる。胎児においては母体外生活が可能な状態であり、臍帯下垂や横位などの産科的異常がないことがあげられる。子宮頚管の熟化はビショップスコアで判定されるが7点以下の初産婦、4点以下の経産婦の場合は頸管熟化法を行ったうえ、分娩誘発を行うことも多い。子宮収縮促進薬の副作用は過強陣痛である。これらは内子宮口、子宮内圧、陣痛周期、陣痛持続時間で評価する。
2018年に公表された第8回産科医療補償制度再発防止関する報告書を受け、PMDAは、同年と翌2019年に、子宮収縮薬を用いた分娩誘発や微弱陣痛の治療の際には、その必要性と危険性の説明を十分に行い、同意を得てから使用することと、分娩監視装置を用いて胎児の心音や子宮収縮の状態を十分に監視するよう注意喚起を行っている[2]。これをうけ2019年12月、各製薬企業は、適正使用に関する依頼文をあらためて作成した[3][4][5][6][7]。
- オキシトシン
- 5単位(1アンプル)を500mlの5%ブドウ糖液に溶解し、毎時15mlより点滴静注を開始し、40分毎に毎時10mlずつ加速していく、という方法をとることが多い。毎時30~90mlで分娩第2期にいたることが多い。毎時120mlにて有効陣痛にいたらないときは一度分娩誘発を中止する。
- PGE2 プロスタグランジンE2、ジノプロストンなど
- 厳密に言うと陣痛誘発剤であり、陣痛促進剤ではない。1時間ごとに1錠ずつ内服をする。最大6回まで内服可能であり、2~3分毎の陣痛が出現すれば投与を中止する。頸管熟化作用ももつ。
- PGF2α プロスタルモンF、ジノプロストなど
- 喘息で使用禁忌となる陣痛促進剤である。3000μgを500mlの5%ブドウ糖液に溶解し、毎時30mlより点滴静注を開始し、30分毎に毎時15mlずつ加速していくことが多い。毎時60~90mlで分娩第2期にいたることが多い。毎時250mlにて有効陣痛にいたらないときは一度分娩誘発を中止する。
麻酔薬
[編集]会陰切開など処置をする場合は局所麻酔薬を用いるが、ここでは無痛分娩に関して述べる。無痛分娩では硬膜外麻酔を用いることが多い。その際によく用いられるのはフェンタニルと局所麻酔薬(ブピバカインあるいはロピバカイン)の組み合わせである。硬膜外麻酔単独で無痛分娩を行う場合、作用発現が遅いため、硬膜外併用脊髄くも膜下麻酔(CSEA: combined spinal epidural anestehsia)を用いる場合もある。
頸管熟化法
[編集]薬物を利用することがあるのでここで述べる。ラミナリア桿、ダイラパン、ラミセルといった機械的な方法を誘発前日に用いることが多い。薬剤ではDHESを用いることが多い。商品名はマイリスであり、200mgを5%ブドウ糖液で溶解し週に2~3回投与する。試行後はCTGで胎児に異常がないかを確認する必要がある。
脚注
[編集]- ^ a b 日本経済新聞朝刊2016年12月25日付
- ^ “子宮収縮薬の適正使用で再注意喚起 胎児の心音など十分に監視するよう呼びかけ”. 医薬品医療機器総合機構(m3.com). (2019年1月25日) 2019年12月19日閲覧。
- ^ アトニン-O注 あすか製薬 (PDF)
- ^ プロスタルモン・F注射液 丸石製薬 (PDF)
- ^ プロスタグランジンE2錠「科研」 科研製薬 (PDF)
- ^ オキシトシン注射液「F」 富士製薬工業 (PDF)
- ^ ジノプロスト注射液「F」 富士製薬工業 (PDF)
参考文献
[編集]- 病気がみえる 産科 ISBN 978-4-89632-195-1
- 産婦人科ベッドサイドマニュアル ISBN 978-4-260-00095-6
- CHART 産婦人科1 産科 ISBN 978-4-87211-797-4
- 国試小児科学 ISBN 978-4-87211-776-9
関連項目
[編集]外部リンク
[編集]- 日本産科麻酔学会 - 無痛分娩および帝王切開関連情報と、無痛分娩を実施している施設を一次元的に紹介している。
