利用者:Aki1223/sandbox
| Aki1223/sandbox | |
|---|---|
 | |
| レンサ球菌咽頭炎培養陽性の症例(16歳)。典型的な扁桃からの滲出がみられる。 | |
| 概要 | |
| 分類および外部参照情報 | |
| ICD-10 | J02.0 |
| ICD-9-CM | 034.0 |
| DiseasesDB | 12507 |
| MedlinePlus | 000639 |
| eMedicine | med/1811 |
レンサ球菌咽頭炎またはレンサ球菌扁桃炎(英:Streptococcal pharyngitis、口語的にはstrep throatと呼ばれる)は、A群β溶血性レンサ球菌(化膿レンサ球菌)によって惹き起こされる咽頭炎の一種である。[1]扁桃を含む咽頭に炎症を起こし、喉頭まで広がることもある。よくみられる症状に、発熱、咽頭痛、リンパ節の腫脹がある。小児の咽頭痛の37%[2]、成人の咽頭痛の5~15%がレンサ球菌咽頭炎によるものである[3]。
レンサ球菌咽頭炎は感染者との密接な接触によって広がる伝染性疾患である。咽頭培養によって診断を確定するが、治療法は症状次第であるため、必ずしも培養を実施する必要はない。レンサ球菌性であることが強く疑われる症例や確定した症例には、合併症の予防および早期回復のいずれの面からも抗生物質が有用である[4]。
症状と徴候
[編集]レンサ球菌咽頭炎の典型的な症状は、咽頭痛、38 °C (100 °F)以上の発熱、扁桃の滲出(扁桃上にみられる膿)、頸部リンパ節の腫脹である。[4]
この他の症状に頭痛、吐き気や嘔吐、腹痛[5]、筋肉痛 [6]、猩紅熱様の発疹や口蓋点状出血などがあり、口蓋点状出血はあまり一般的にはみられないが、非常に特異的な所見である[4]。レンサ球菌咽頭炎の症状発現までの潜伏期間は病原菌と接触してから1~3日程度である[4]。発熱や眼の充血、嗄声、鼻水、口腔内潰瘍のいずれもみられない場合、レンサ球菌咽頭炎は考えられにくい[3]。
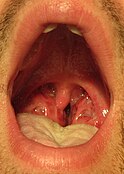
-
口を大きく開けた状態で咽頭を撮影。
咽の感染が認められ、培養試験でA群レンサ球菌陽性。腫脹した扁桃腺に白い滲出物が付着している。 -
咽頭の奥の扁桃腺が腫脹し白い滲出物に覆われている。
培養試験でレンサ球菌咽頭炎陽性の8歳の小児。典型的な扁桃からの滲出がみられる。
原因
[編集]レンサ球菌咽頭炎はA群β溶血性レンサ球菌 (GAS)を原因菌とする[7]。A群以外のβ溶血性レンサ球菌や紡錘菌属等、別の菌が咽頭炎を惹き起こすこともある[4][6]。感染者との直接的で密接な接触によって感染するため、軍隊や学校などの密集した環境で伝染性が増大する[6][8]。塵に含まれる乾燥した菌では感染性がないことが分かっているが、歯ブラシなどに存在する湿菌は最大で15日生存する。[6]まれにではあるが、汚染された食品によって集団発生を生じることがある。[6]小児の12%が無症状にもかかわらず咽頭にGASを保菌しているほか、治療後に約15%が保菌者となる[2]。
診断
[編集]| 点数 | レンサ球菌咽頭炎の可能性 | 治療 |
|---|---|---|
| 1以下 | ~10% | 抗生物質や培養は不要 |
| 2 | 11~17% | 培養またはA群β溶血性連鎖球菌迅速診断(RADT)
後、抗生物質を投与 |
| 3 | 28~35% | |
| 4 または 5 | 52% | 培養等の結果を待たず抗生物質を投与 |
咽頭炎の治療法を検討する上で Modified Centor criteriaを用いることがある。5つの診断基準に基づきレンサ球菌に感染している可能性を割り出すというものである[4]。
各項目につき1点を加算[4]
- 咳がないこと
- 圧痛を伴う頸部リンパ節腫脹
- 38.0 °C (100.4 °F)以上の発熱
- 扁桃の腫脹や滲出物
- 15歳未満である (45歳以上の場合は1点を減じる)
ただし、米国感染症学会 は経験的治療を推奨しておらず、試験の結果陽性であることが確認された場合に限り抗生物質を用いるべきであるとする立場をとっている[3]。3歳以下の小児にはA群β溶血性レンサ球菌およびリウマチ熱のいずれも稀であるため、試験は不要である。ただし兄弟が同疾患に罹患している場合は例外である[3]。
臨床検査
[編集]咽頭培養は感度90~95%と高く[4]、レンサ球菌咽頭炎の診断に至適である[9] AA群レンサ球菌迅速診断キット (RADT) を用いることもある。A 群レンサ球菌迅速診断キットのほうが迅速であるが、感度は咽頭培養より低く(70%)、特異度は統計的に同程度である(98%)[4]。
レンサ球菌咽頭炎の疑いのある患者には、症状があり咽頭培養またはRADT陽性であれば陽性診断が可能である。[10]成人ではRADT陰性であれば除外診断ができるが、小児の場合、診断を確かなものにするため咽頭培養が推奨される。[3]常に咽頭にレンサ球菌を保菌している保菌者が一定割合存在するものの、なんら有害な影響はないため、症状のみられない患者にルーチンに咽頭培養やRADTを実施すべきではない[10]。
鑑別診断
[編集]レンサ球菌咽頭炎の症状は他の疾患の条件と重複しているため、臨床的に診断を行うことが難しくなっている[4]。発熱および咽頭痛に加えて咳や鼻水、下痢、充血や眼のかゆみがみられる場合にはレンサ球菌咽頭炎よりむしろウイルス性咽頭痛であることを示す[4]。 咽頭痛、発熱および扁桃の腫大に伴う著明なリンパ節腫大は、伝染性単核球症にもみられるものである[11]。
予防
[編集]頻繁に咽頭感染を繰り返す患者(年3回以上)には、口蓋扁桃摘出術が合理的な予防手段となり得る[12]。ただし、咽頭炎のエピソードは扁桃摘出実施の有無に関わらず年齢が上がるとともに典型的に減少するものであるため、その便益性は大きいとは言えない[13][14]。咽頭炎のエピソードを繰返し、GAS陽性である場合、GASの慢性保菌者であり、なおかつウイルス感染を繰り返していることも考えられる[3]。GASの曝露歴があっても症状がない場合、治療は推奨されない[3]。GAS保菌者の治療は、菌を拡散させるおそれや合併症のリスクが少ないことから推奨されない[3]。
治療
[編集]レンサ球菌咽頭炎は未治療でも通常数日で軽快する[4]。抗生物質による治療を実施すれば、急性疾患の持続時間を16時間程度減少させる[4]。抗生物質による治療を実施する主要な目的はリウマチ熱や咽頭後壁膿瘍などの合併症のリスクを減らすことであり[4]、症状が出始めてから9日以内に投与すれば効果が期待できる[7]。
鎮痛剤
[編集]非ステロイド性抗炎症薬(NSAIDs)やパラセタモール (アセトアミノフェン)等の鎮痛剤は、レンサ球菌咽頭炎に伴う痛みの軽減に非常に有効である[15]。リドカイン貼付剤もまた有用である[16]。ステロイドも痛みの軽減に効果的ではあるが[7][17]、通常は推奨されていない[3]。成人にはアスピリンを使用することもあるが、小児にはライ症候群のリスクがあるため推奨されない[7]。
抗生物質
[編集]米国では安全性、費用および効果の点でペニシリンVがレンサ球菌咽頭炎の治療に使用されている[4]。ヨーロッパではアモキシシリンが好まれている[18]。リウマチ熱のリスクが高いインドでは、筋注ベンザチンペニシリンGが第一選択薬となっている。[7]しかるべき抗生物質を投与すれば症状の持続期間(平均3~5日)を約1日減少させ、接触感染性も低下させる[10]。抗生物質は第一にリウマチ熱や扁桃周囲膿瘍などの稀に起こる合併症を予防する目的で処方されている[19]。抗生物質治療を肯定する意見がある一方で起こりうる副作用を加味して考慮する必要があり[6]、投薬によって有害反応を示す健康な成人に対し抗菌治療を実施しないよう提起することは理にかなっている[19]。しかし、レンサ球菌咽頭炎に対してその有病率から想定されるより高い割合で抗生物質が処方されている[20]。重度のペニシリンアレルギーのある患者にはエリスロマイシンをはじめとするマクロライド系抗生物質やクリンダマイシンが推奨される[4][3]。アレルギーが重度のなければ第一世代セファロスポリンを用いることがある[4]。A群β溶血性レンサ球菌感染から急性糸球体腎炎を惹き起こすことがあり、抗生物質投与によってこの合併症の発生率を減少させることはできない[7]。
予後
[編集]レンサ球菌咽頭炎の諸症状は、通常治療の有無に関わらず3~5日で改善する[10]。抗生物質を用いた治療を実施すれば、合併症リスクおよび伝染リスクを減少させることができる。小児の場合、抗生物質投与後24時間経過すれば登校が可能である[4]。成人では合併症のリスクは低い[3]。先進国のほとんどでは小児の急性リウマチ熱のリスクは低いが、インドやサハラ以南アフリカ、オーストラリアの一部ではリウマチ熱が後天性心疾患の主な原因となっている[3]。
A群β溶血性レンサ球菌性咽頭炎感染による合併症には以下のようなものがある。
|
|
|
米国では、小児のこの疾患による経済コストは最大で3億5千万ドルとされる[3]。
疫学
[編集]レンサ球菌咽頭炎が属する上位カテゴリである咽頭炎は、米国では年間1100万例が診断されている[4]。しかし、そのほとんどがウイルス性のものであり、A群β溶血性レンサ球菌を原因とするものは小児の咽頭炎の症例の15~30%、成人の5~20%である[4]。冬の終わりから春のはじめにかけて発生することが多い[4]。
参照
[編集]- ^ "streptococcal pharyngitis" - ドーランド医学辞典
- ^ a b Shaikh N, Leonard E, Martin JM (September 2010). “Prevalence of streptococcal pharyngitis and streptococcal carriage in children: a meta-analysis”. Pediatrics 126 (3): e557–64. doi:10.1542/peds.2009-2648. PMID 20696723.
- ^ a b c d e f g h i j k l m n o p Shulman, ST; Bisno, AL; Clegg, HW; Gerber, MA; Kaplan, EL; Lee, G; Martin, JM; Van Beneden, C (2012 Sep 9). “Clinical Practice Guideline for the Diagnosis and Management of Group A Streptococcal Pharyngitis: 2012 Update by the Infectious Diseases Society of America.”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. PMID 22965026.
- ^ a b c d e f g h i j k l m n o p q r s t u v Choby BA (March 2009). “Diagnosis and treatment of streptococcal pharyngitis”. Am Fam Physician 79 (5): 383–90. PMID 19275067.
- ^ a b Brook I, Dohar JE (December 2006). “Management of group A beta-hemolytic streptococcal pharyngotonsillitis in children”. J Fam Pract 55 (12): S1–11; quiz S12. PMID 17137534.
- ^ a b c d e f Hayes CS, Williamson H (April 2001). “Management of Group A beta-hemolytic streptococcal 咽頭炎”. Am Fam Physician 63 (8): 1557–64. PMID 11327431.
- ^ a b c d e f Baltimore RS (February 2010). “Re-evaluation of antibiotic treatment of streptococcal pharyngitis”. Curr. Opin. Pediatr. 22 (1): 77–82. doi:10.1097/MOP.0b013e32833502e7. PMID 19996970.
- ^ Lindbaek M, Høiby EA, Lermark G, Steinsholt IM, Hjortdahl P (2004). “Predictors for spread of clinical group A streptococcal tonsillitis within the household”. Scand J Prim Health Care 22 (4): 239–43. doi:10.1080/02813430410006729. PMID 15765640.
- ^ Smith, Ellen Reid; Kahan, Scott; Miller, Redonda G. (2008). In A Page Signs & Symptoms. In a Page Series. Hagerstown, Maryland: Lippincott Williams & Wilkins. pp. 312. ISBN 0-7817-7043-2
- ^ a b c d Bisno AL, Gerber MA, Gwaltney JM, Kaplan EL, Schwartz RH (July 2002). “Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Infectious Diseases Society of America”. Clin. Infect. Dis. 35 (2): 113–25. doi:10.1086/340949. PMID 12087516.
- ^ Ebell MH (2004). “Epstein-Barr virus infectious mononucleosis”. Am Fam Physician 70 (7): 1279–87. PMID 15508538.
- ^ Johnson BC, Alvi A (March 2003). “Cost-effective workup for tonsillitis. Testing, treatment, and potential complications”. Postgrad Med 113 (3): 115–8, 121. PMID 12647478.
- ^ van Staaij, BK; van den Akker, EH; van der Heijden, GJ; Schilder, AG; Hoes, AW (2005 Jan). “Adenotonsillectomy for upper respiratory infections: evidence based?”. Archives of disease in childhood 90 (1): 19-25. PMID 15613505.
- ^ Burton, MJ; Glasziou, PP (2009 Jan 21). “Tonsillectomy or adeno-tonsillectomy versus non-surgical treatment for chronic/recurrent acute tonsillitis.”. Cochrane database of systematic reviews (Online) (1): CD001802. PMID 19160201.
- ^ Thomas M, Del Mar C, Glasziou P (October 2000). “How effective are treatments other than antibiotics for acute sore throat?”. Br J Gen Pract 50 (459): 817–20. PMC 1313826. PMID 11127175.
- ^ “Generic Name: Lidocaine Viscous (Xylocaine Viscous) side effects, medical uses, and drug interactions”. MedicineNet.com. 2010年5月7日閲覧。
- ^ “Effectiveness of Corticosteroid Treatment in Acute Pharyngitis: A Systematic Review of the Literature.”. Andrew Wing. 2010; Academic Emergency Medicine. Template:Cite webの呼び出しエラー:引数 accessdate は必須です。
- ^ Bonsignori F, Chiappini E, De Martino M (2010). “The infections of the upper respiratory tract in children”. Int J Immunopathol Pharmacol 23 (1 Suppl): 16–9. PMID 20152073.
- ^ a b Snow V, Mottur-Pilson C, Cooper RJ, Hoffman JR (March 2001). “Principles of appropriate antibiotic use for acute pharyngitis in adults”. Ann Intern Med 134 (6): 506–8. PMID 11255529.
- ^ Linder JA, Bates DW, Lee GM, Finkelstein JA (November 2005). “Antibiotic treatment of children with sore throat”. J Am Med Assoc 294 (18): 2315–22. doi:10.1001/jama.294.18.2315. PMID 16278359.
- ^ a b “UpToDate Inc.”. Template:Cite webの呼び出しエラー:引数 accessdate は必須です。
- ^ Stevens DL, Tanner MH, Winship J, et al. (July 1989). “Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A”. N. Engl. J. Med. 321 (1): 1–7. doi:10.1056/NEJM198907063210101. PMID 2659990.
- ^ a b Hahn RG, Knox LM, Forman TA (May 2005). “Evaluation of poststreptococcal illness”. Am Fam Physician 71 (10): 1949–54. PMID 15926411.
Template:Gram-positive bacterial diseases Template:Respiratory pathology

![口を大きく開けた状態で咽頭を撮影。 軟口蓋に点状出血(小さな赤い斑点)が認められる。これは頻度は低いが特異度の高いレンサ球菌咽頭炎の所見である。[4]](http://upload.wikimedia.org/wikipedia/commons/thumb/b/ba/Streptococcal_pharyngitis.jpg/200px-Streptococcal_pharyngitis.jpg)
