ABC (医療)


医療におけるABC(エービーシー)とは、患者に対処する際に医療従事者と一般人の両方が行う必須行動の頭文字をとった記憶術である。その原形は、Airway(気道)、Breathing(呼吸)、Circulation(循環)の頭文字をとったものである[1]が、様々なバリエーション(後述)がある。このプロトコルはもともと、心肺蘇生法を行う救助者のための記憶補助として開発されたもので、最も広く知られた適応は、意識不明または無反応の患者のケアであるが(蘇生のABC)、応急手当から病院での医療まで、多くの急性期医療や外傷の状況において、患者の評価と治療の優先順位を思い出させるものとしても使用されている[2]。気道、呼吸、循環は、それぞれが全てこの順に、生命維持のために、次の効果を発揮するために必要である。すなわち、気道の開存は、呼吸に必要であり、呼吸によって酸素化された血液は循環に供給される。開発以来、この記憶術は想定されるさまざまな分野に合わせて拡張・修正され、さまざまなバージョンで文字の意味が変更されたり(元の"Circulation(循環)"から"Compressions (胸骨)圧迫)"[注釈 1]など)、他の文字が追加されたりしている(Disability(障害)やDefibrillation(除細動)を表すオプションの"D"ステップなど)。2010年、アメリカ心臓協会(AHA)と国際蘇生連絡協議会(ILCOR)は、心停止のほとんどの症例に対する心肺蘇生介入の推奨順序を、胸骨圧迫、気道確保、呼吸、すなわちCABに変更した[3]:S642[4]
適応
[編集]あらゆるレベルの治療において、ABCプロトコルは、患者の生命を維持するための気道、呼吸、循環の重要性を、治療を行う人に思い出させるために存在する。これら3つの項目は、どのような治療においても最も重要であり、これらの項目のどれかひとつでも失われる(または制御できなくなる)と、患者の死に急速につながるからである。この3つの目標は、患者ケアを成功させるために非常に重要であるため、応急手当の提供者だけでなく、多くの発展的な医療トレーニングプログラムの参加者にとっても、トレーニングの基礎となっている[5][6][7][8][9]。
血液中の酸素が不足する低酸素症は、死に至る可能性のある状態であり、心停止の主な原因のひとつである。心停止は、すべての動物にとって臨床死の最終的な原因であり[10](ただし、人工心肺などの高度な介入により、心停止が必ずしも死に至らない場合もある)、さまざまな理由のいずれかによる体内の循環不全と関連している。このため、循環を維持することは、酸素を組織に運び、二酸化炭素を体外に排出するために不可欠である。
したがって、気道、呼吸、循環は連鎖的に機能する。患者の気道がふさがれると、呼吸ができなくなり、酸素が肺に届かず、血液に乗って全身に運ばれないため、低酸素状態となり、心停止に至る。気道が確保されていることが確認されたら、救助者は患者の呼吸を評価すべきである。気道の閉塞以外にも、呼吸停止のリスクはあるからである。
心肺蘇生
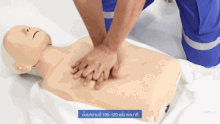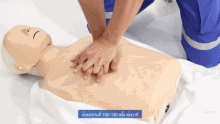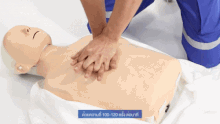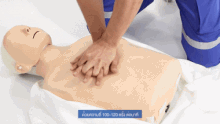
[編集]ABCの基本的な応用は応急処置であり、意識のない患者に対して治療を開始し、心肺蘇生法の必要性を評価し、実施する可能性がある場合に使用される。
この単純な用途では、救助者は(頭部後屈あご先挙上法(head tilt/chin lift)などのテクニックを使って)気道を開き、次に正常な呼吸があるかどうかを確認することが求められる[11]。この2つのステップで、患者に心肺蘇生が必要かどうかの最初の評価を行う。
患者の呼吸が正常でない場合、現在の国際ガイドライン(国際蘇生連絡協議会(ILCOR)によって策定)では、胸骨圧迫を開始すべきことが示されている。
かつてのガイドラインでは、呼吸を評価した後に脈拍のチェックを行うべきであり、これが頭文字の「循環」の部分を構成していたが、この脈拍のチェックは素人の救助者にはもはや推奨されていない。胸骨圧迫を行うことは事実上人工循環であり、呼吸している患者を評価する場合、「循環」を評価することは依然として重要であるため、心肺蘇生の教育者によっては、プロセスの第3ステップのラベルとして循環を使い続けている。しかし、現在では、一次救命処置講習で、CをCompressions(胸骨圧迫)の意味に使う指導者もいる。
気道
[編集]意識の無い患者
[編集]意識のない患者では、回避可能な低酸素症の原因を避けるため、気道確保が最優先である。意識レベルが著しく低下している患者の気道に関する一般的な問題は、舌、異物、嘔吐物による咽頭の閉塞である。
基本的なレベルでは、気道の開放は、様々な手技を用いた頭部の徒手的な動きによって達成される。最も広く教えられ、使用されているのは頭部後屈あご先挙上法(head tilt/chin lift)であるが、特に脊髄損傷が疑われる場合には、下顎挙上法(jaw-thrust maneuver)などの他の方法も使用できる[12]。しかし、国によっては、安全上の理由から、一般人の救助者には使用が推奨されていない[11]。
救急隊員のような専門の医療従事者は、必要と判断されれば、口腔頭エアウェイから気管挿管まで、より高度な技術を用いることができる[13]。
意識のある患者
[編集]意識のある患者において、救助者が考慮しうる気道閉塞の他の徴候には、奇異的な胸部運動、呼吸補助筋の使用、気管の偏位、いびき、チアノーゼなどがある[14]。
呼吸
[編集]意識の無い患者
[編集]意識のない患者において、気道が開かれた後、次に評価すべきは患者の呼吸であり[11]、主に患者が正常な呼吸努力をしているかどうかを調べる。正常な呼吸速度は1分間に12~20回であり[14]、患者が最低呼吸速度を下回っている場合、現在のILCORの一次救命処置プロトコルでは心肺蘇生を考慮すべきであるが、プロの救助者は人工呼吸など独自のプロトコルに従うことがある。
心停止患者の約40%に死戦期呼吸がみられるが、呼吸音はするので正常な呼吸と誤解されがちであるが、直ちに蘇生を開始すべきである[11]。
患者が呼吸している場合、救助者は意識がないが呼吸している患者に対して指示された処置を継続することになるが、これには回復体位や救急車の要請などの介入が含まれることがある[15]。
意識がある、または呼吸している患者
[編集]意識のある患者、または脈拍と呼吸が明瞭に認められる患者の場合、救助者はまず、重度の喘息、肺水腫、血胸などの生命を直ちに脅かす状態を診断することに目を向ける[14]。救助者の技術レベルに応じて、以下のような手順を踏む[14]。
- 呼吸補助筋の使用、腹式呼吸、患者の体位、発汗、チアノーゼなど、全般的な呼吸困難のチェック
- 呼吸数、深さ、リズムのチェック - 正常な呼吸は、健康な患者で12~20/分の間であり、規則的なパターンと深さである。これらのいずれかが正常値から逸脱している場合、これは根本的な問題(チェーン・ストークス呼吸など)を示している可能性がある。
- 胸部の変形と動き - 胸部は左右均等に上下し、変形がないこと。気胸や血胸などの場合、胸部の異常な動きや形から臨床医が診断を下せることがある。
- 患者から少し離れた場所で呼吸音を聞くことで、ゴロゴロ音(気道内の分泌物を示す)や吸気性喘鳴(stridor)(気道閉塞を示す)などの機能障害が分かることがある。
- 皮下気腫の有無を確認する。あればより重篤な病態である気胸も疑われる。
- 聴診器による胸部の聴診と打診で、正常な呼吸音かどうか、異常音の有無を聴く。
- パルスオキシメトリーは、血液中の酸素量の評価、呼吸の有効性の推測に有用である。
循環
[編集]気道が確保され、効率的な呼吸によって酸素が肺に送られるようになったら、酸素を体の他の部分に送るための循環確保が必要となる。
呼吸をしていない患者
[編集]"C"の本来の意味は、Jude、Knickerbocker、Safarが提唱した"Circulation(循環)"であり(詳細後述)、通常、頸動脈を測って循環の有無を評価し、それ以上の処置に移ることを意図している。
現代の一般人向けプロトコールでは、一般人救助者が脈の有無を正確に判断するのは困難であること、また、いずれにせよ、心臓が拍動していないときに胸骨圧迫を行わないよりも、拍動している心臓に胸骨圧迫を行ったほうが危害の危険性が少ないことが証明されているため、このステップ(脈拍触知)は省略されている[16]。このため、一般人救助者は、心肺蘇生法に直接進み、事実上の人工循環である胸骨圧迫を開始する。特に一次救命処置のレベルでは、これを教えるのを簡略化するために、CirculationのCをCPR(心肺蘇生の略)またはCompressions(圧迫、すなわち胸骨圧迫)の意味に変えているグループもある[17][18][19]
しかし、医療従事者は、ABCチェックに脈拍チェックを含めることが多く、心停止が疑われる場合には、心臓のリズムを評価するために、直ちに心電図をとるなどの追加的なステップを行うことがあることを忘れてはならない。
呼吸をしている患者
[編集]呼吸している患者には、さらに診断を行う機会があり、付き添いの救助者の技術レベルに応じて、以下のような多くの評価方法がある。
- 手や指の色と温度を観察する。四肢が冷たい、青い、ピンク色、青白い、または斑点がある場合は、血行不良を示している可能性がある。
- 毛細血管再充満時間は、毛細血管の効果的な働きを評価するもので、皮膚に圧力をかけて血液を押し出し、血液が戻るまでの時間を数える。この検査は、末梢では、通常、指の爪の上で行うか、中枢では、胸骨または額の上で行う。
- 脈拍の検査は、中枢でも末梢でも行い、脈拍数(通常、安静時の成人で1分間に60~80回)、規則性、強さを評価する。
- 血圧を測定し、ショックの徴候を評価する。
- 医療従事者による心臓の聴診。
- 浮腫や口からの泡(うっ血性心不全を示す)など、循環不全の二次的徴候の観察。
- 心電図モニタリングにより、心筋梗塞を含む基礎的な心臓疾患の診断に役立てることができる。
バリエーション
[編集]ABCには以下のように多くのバリエーションがあるが、それぞれが様々な地域・状況で様々な年代に考案されたものであるため、現代の普遍的な医療に該当しないものもある。
ABCD
[編集]より単純なABC(またはDR ABC(後述))の最後にDを加えるプロトコルがいくつか教えられている。これは、トレーナーが何を教えようとしているのか、また非救助者がどの重症度なのかによって、さまざまな意味を表すことがある[20]。Dには以下の意味が含まれる。
- Defibrillation(除細動)[21] — 除細動は、ショック可能なリズム、または除細動によって修正可能なリズム(無脈性心室頻拍、心室細動)による心停止に対して決定的な治療である。一方、心静止や無脈性電気活動(pulseless electrical activity: PEA)には無効である。
- Disability, deformity, or Dysfunction(障害、変形、機能障害)[2][22] — 既往症ではなく、傷害によって生じた身体の障害や変形を意味する。
- Deadly Bleeding(大出血)[23][24]
- (Differential) Diagnosis(鑑別診断)[25]
- Decompression(減圧)[26] — 誤嚥を防ぐために胃管を留置し、胃を減圧する[注釈 2]。
ABCDE
[編集]さらに、プロトコールによっては、患者の評価に"E"ステップを求めるものもある。Eステップを使用するプロトコルはすべて、その時点での一次救命処置の後、根本的な原因を探し始める[27]。Eは以下の頭文字をとったものである。
- Expose and Examine(曝露と検査)[2][22] — 傷を評価するために衣服やその他の障害物を取り除くことが重要である、主に救急隊レベルの実務者向け。
- Environment(環境)[28][29] — ABCDを評価した後にのみ、救助者は寒さや雷など、環境に関連する症状や状態に対処する。
- Escaping Air(脱気) — 胸部の傷から空気が漏れているかどうか。漏れていれば緊張性気胸の治療である脱気を行う。
- Elimination(排泄)[26] —尿道カテーテルを留置して尿を排泄し、循環の指標とする[26]。
- Evaluate(評価) — 患者が「一刻を争う」かどうか、および/または救助者にさらなる支援が必要かどうか。
ABCDEF
[編集]プロトコルの "F"は以下の意味である。
- Fundus(子宮底) — 妊娠に関連し、女性が妊娠しているかどうか、妊娠してい る場合はどの程度進行しているかを確認するようにという注意喚起 (ヘソと子宮底の位置関係は、すぐに妊娠週数を計算できる目安になる)[30]。
- Family (家族、フランスの場合) — 救助者は事故や患者の健康状態について貴重な情報を与えてくれるかもしれない目撃者や、救助者にとって問題となるかもしれない家族にも対処しなければならないことを示す。
- Fluids(体液)[26] — 明らかな体液(血液、脳脊髄液など)があるかどうかの確認。
- 輸液蘇生(Fluid resuscitation)[29] — 輸液による体液補充。
- Final Steps(最終段階)[31] — 最寄りの高次医療施設に相談する。
ABCDEFG
[編集]プロトコルの"G"は次の意味である。
- Go Quickly!(迅速に!) — ゴールデンアワー内に患者を病院へ搬送するために、すべての評価と現場での処置 を迅速に完了することを確実にするための注意喚起。
- Glucose(ブドウ糖) — 救助の専門家が血糖値検査を行うことを選択し、これが"G"を意味することもあれば、"DEFG"が"Don't Ever Forget Glucose(グルコースを忘れずに)"を表すこともある[32][33]。
- Girl Check(ガール・チェック) — 治療の指針となる可能性があるため、妊娠可能な年齢のすべての女性に 妊娠の可能性を検査する必要があることの注意喚起として。
AcBC
[編集]一部のトレーナーやプロトコールでは、AとBの間にさらに小文字の"c"を使い、cervical spine(頸椎)またはconsider C-spine(頸椎を考慮)を表している[34]。これは、特別なテクニックを用いない限り、気道を開くことがさらなる損傷を引き起こす可能性があるため、患者の頸部損傷の可能性に注意を促すものである。
CABC
[編集]軍ではCABCアプローチを頻繁に用いるが、最初のCは"catastrophic haemorrhage(破局的出血)"を意味する。激しい外傷の場合、気道閉塞よりも先に大出血が負傷者を死に至らしめるので、まず循環血液量減少性ショックを防ぐ措置をとるべきである[35]。これには損傷四肢への止血帯装着が頻用される。
DR ABC
[編集]最も広く用いられている修正のひとつは、"ABC"の前に"DR"を加えることであり、これは"Danger and Response(危険と反応)"の略である[36]。これは、他人を助けようとする前に自分の身を守り、AVPUやグラスゴー・コーマ・スケールなどの意識評価システムを用いて、患者の反応がないことを確認してから治療を試みるという応急手当の指導原則を指している。オリジナルの頭文字は病院内で使用するために考案されたものであったため、これは当初の蘇生プロトコールには含まれていなかった[37]。
地域によっては、SR ABCが使用され、SはSafetyを意味する[19]。
DRsABC
[編集]DRABCからの変更点として、患者からの応答がない場合、救助者は助けを求めて"send(送信)"または"shout(叫ぶ)"し、自分の居場所に何らかの"signal(信号)"を送るように指示される [38][39]。
DRSABCD
[編集]Sは"shout"(叫ぶ、イギリスの場合)または”send for help"(助けを呼ぶ、オーストラリアの場合)、Dは"defibrillation(除細動)"を意味する[40][41]。
MARCH
[編集]CABCの拡張版で、循環血液量減少とそれに続く患者の低体温リスクが著しく高まることを考慮したもの。
大量出血 気道 呼吸循環 頭部外傷/低体温症
- Massive Haemorrhage(大出血)
- Airway(気道)
- Respiratory(呼吸)
- Circulation(循環)
- Head injury/Hypothermia(頭部外傷/低体温)
歴史
[編集]心肺蘇生法の正しいプロトコルを覚えるためのABC法は、心肺蘇生法そのものと同じくらい古く、心肺蘇生法の歴史の重要な一部である。歴史上、さまざまな蘇生法が試みられ、記録されてきたが、そのほとんどは惨憺たる結果であった[42]。1957年、ピーター・セイファー[43]は"ABC of Resuscitation(蘇生のABC)"[1]という本を書き、心肺蘇生の大衆教育の基礎を確立した[44]。この新しい概念は、ジェームス・ジュード[45]、ガイ・ニッカーボッカー(Guy Knickerbocker)、ピーター・セイファーが1962年に制作したトレーニングビデオ"The Pulse of Life"で紹介された。ジュードとニッカーボッカーは、ウィリアム・クーウェンホーン(William Kouwenhouen)[46]とともに胸骨圧迫の方法を開発し、セイファーはジェームス・エラムとともに人工呼吸の有効性を証明した[47]。1960年9月16日、オーシャン・シティで開催されたメリーランド州医師会の年次総会で発表された彼らの研究結果は、彼らが行ったビデオとスピーチのツアーの助けもあって、その後10年間で急速に広く受け入れられるようになった。心肺蘇生(CPR)トレーニングのABCシステムは、後にアメリカ心臓協会によって採用され、1973年にCPRの基準が公布された。
2010年、アメリカ心臓協会はCPRでは、胸骨圧迫の中断を減らすことに重点を置くことを選択し、ガイドラインの順序を循環、気道、呼吸(CAB)に変更した[48]。
脚注
[編集]注釈
[編集]出典
[編集]- ^ a b Wright, Pearce (2003年8月13日). “Obituary: Peter Safar”. The Guardian (London) 2014年12月6日閲覧。
- ^ a b c “A systematic approach to the acutely ill patient”. Resuscitation Council (UK) (June 2005). 18 July 2005時点のオリジナルよりアーカイブ。2008年12月20日閲覧。
- ^ “Part 1: executive summary: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 122 (18 Suppl 3): S640–56. (November 2010). doi:10.1161/CIRCULATIONAHA.110.970889. PMID 20956217.
- ^ “Part 1: executive summary: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations”. Circulation 122 (16 Suppl 2): S250–75. (October 2010). doi:10.1161/CIRCULATIONAHA.110.970897. PMID 20956249.
- ^ “First Aid (City of Dearborn MI FD website)”. December 9, 2007時点のオリジナルよりアーカイブ。2008年12月23日閲覧。
- ^ Marianne Gausche-Hill (2004). Pediatric airway management. Boston: Jones and Bartlett Publishers. ISBN 978-0-7637-2066-7
- ^ “Emergency Scene Management”. 2009年2月3日時点のオリジナルよりアーカイブ。2008年12月23日閲覧。
- ^ American College of Physicians; American Academy of Pediatrics (2003). APLS: The Pediatric Emergency Medicine Resource (Fourth ed.). Sudbury, Mass: Jones & Bartlett Publishers. pp. 11. ISBN 978-0-7637-3316-2
- ^ Smith, Roger K.; Joseph S. Sanfilippo (2007). Primary care in obstetrics and gynecology a handbook for clinicians. Norwell: Springer Science+Business Media, LLC. pp. 107. ISBN 978-0-387-32327-5
- ^ Kastenbaum, Robert (2006). "Definitions of Death". Encyclopedia of Death and Dying. 2007年2月3日時点のオリジナルよりアーカイブ。2007年1月27日閲覧。
- ^ a b c d “Adult Basic Life Support”. Resuscitation UK Guidelines (Resuscitaton Council (UK)): 14. オリジナルの2 December 2005時点におけるアーカイブ。 2008年12月19日閲覧。.
- ^ “Airway Management”. 21 October 2008時点のオリジナルよりアーカイブ。2008年12月19日閲覧。
- ^ Grande, Christopher M.; Søreide, Eldar (2001). Prehospital trauma care. New York, N.Y: Marcel Dekker. pp. 211. ISBN 978-0-8247-0537-4
- ^ a b c d Soar, J; Nolan, J; Perkins, G; Scott, M; Goodman, N; Mitchell, S (2006). Immediate Life Support. Resuscitation Council(UK). ISBN 978-1-903812-12-9
- ^ “Recovery Position”. 2009年2月3日時点のオリジナルよりアーカイブ。2008年12月19日閲覧。
- ^ “New CPR Standards”. 2008年12月19日閲覧。
- ^ “Emergency Action Plan”. Parasol EMT. 8 January 2009時点のオリジナルよりアーカイブ。2008年12月22日閲覧。
- ^ “Assessor's guide to passing your First Aid at Work exam”. Mediaid Training Services. 2018年10月5日時点のオリジナルよりアーカイブ。2008年12月22日閲覧。
- ^ a b “The Priority Action Plan”. St John New Zealand. 2008年10月14日時点のオリジナルよりアーカイブ。2008年12月22日閲覧。
- ^ “First Aid: Prehospital Care (Student BMJ website)”. BMJ. 2008年10月11日時点のオリジナルよりアーカイブ。2008年12月19日閲覧。
- ^ Cayley, William E Jr (2006-05-01). “Practice guidelines: 2005 AHA guidelines for CPR and Emergency Cardiac Care”. American Family Physician. オリジナルの21 August 2008時点におけるアーカイブ。.
- ^ a b Marcus W Skinner, Douglas A Wilkinson (2000). Primary Trauma Care. Oxford: Primary Trauma Care Foundation. pp. 5–7. ISBN 9780953941100
- ^ “Remote Area First Aid Course”. Rift Valley Adventures. 26 January 2004時点のオリジナルよりアーカイブ。2008年12月20日閲覧。
- ^ “Emergency First Aid with Level C CPR”. Western Canada Fire & First Aid Inc.. 2008年6月9日時点のオリジナルよりアーカイブ。2008年12月20日閲覧。
- ^ “Cardiac Arrest associated with Pregnancy”. Circulation 112: 150–153. (2005-11-28). doi:10.1161/circulationaha.105.166570.
- ^ a b c d Livingston, EH; Livingston, EH; Passare, EP Jr (January 1991). “Resuscitation. Revival should be the first priority”. Postgraduate Medical Journal 89 (1): 117–20. doi:10.1080/00325481.1991.11700789. ISSN 0032-5481. PMID 1985304.
- ^ Tilton, Buck (2004). Wilderness first responder: how to recognize, treat and prevent emergencies in the backcountry. Helena, Mont: Falcon. pp. 11. ISBN 978-0-7627-2801-5
- ^ Cass, D; Dubinsky, I; Thompson, M; Freedman, M; Klompas, M (2000). Emergency Medicine. MCCQE 2008年12月20日閲覧。
- ^ a b Accident Compensation Corporation (June 2007). Management of burns and scalds in primary care. New Zealand Guidelines Group
- ^ Fisher, Joanne; Brown, Simon; Cooke, Matthew; Walker, Alison; Moor, Fionna; Crispin, Pam. UK Ambulance Services Clinical Practice Guidelines 2013. Joint Royal Colleges Ambulance Liaison Committee/Association of Ambulance Chief Executives/Class Professional Publishing
- ^ “Pediatric clinical practice guidelines for nurses in primary care”. Health Canada. 2008年9月16日時点のオリジナルよりアーカイブ。2008年12月21日閲覧。
- ^ Clive Roberts. “Acute Poisoning”. 2011年6月7日時点のオリジナルよりアーカイブ。2011年6月7日閲覧。
- ^ “The perfect crime”. Student BMJ. 2008年2月11日時点のオリジナルよりアーカイブ。2008年2月11日閲覧。
- ^ Occupational First Aid. Level 5. Further Education and Training Awards Council. (July 2008). オリジナルの2012-02-19時点におけるアーカイブ。 2008年12月21日閲覧。
- ^ The military's use of advanced medical techniques in emergency care on the battlefield
- ^ “The primary survey”. St John Ambulance. 6 December 2008時点のオリジナルよりアーカイブ。2008年12月20日閲覧。
- ^ Committee on CPR of the Division of Medical Sciences, National Academy of Sciences-National Research Council, Cardiopulmonary resuscitation, JAMA 1966;198:372-379 and 138-145.
- ^ Stebbing, James. “The Primary Survey”. 2010年2月21日時点のオリジナルよりアーカイブ。2008年12月19日閲覧。(website no longer in operation)
- ^ “Cardio Pulmonary Resuscitation”. Centre for Excellence in Teaching and Learning. 2024年5月19日閲覧。
- ^ Morley, J and Sprenger C (2012), First Aid Handbook, Highfield
- ^ The Ultimate Guide to the DRSABCD action plan, Accidental Health and Safety, (accessed November 1, 2023)
- ^ “Cardiopulmonary Resuscitation (Charles University School of Medicine website)”. 2008年12月19日閲覧。
- ^ Mitka, M (May 2003). “Peter J. Safar MD "Father of CPR" Innovator, Teacher, Humanist.”. JAMA 289 (19): 2485–2486. doi:10.1001/jama.289.19.2485. PMID 12759308.
- ^ Robinson, K. “A student paramedic's tribute to Peter Safar”. Journal of Emergency Primary Health Care 1 (1–2) 2008年12月19日閲覧。.
- ^ “A Shock to the System”. 2008年12月2日時点のオリジナルよりアーカイブ。2008年12月19日閲覧。
- ^ “The Engineer Who Could (Hopkins Medical News website)”. 2012年2月20日時点のオリジナルよりアーカイブ。2008年12月19日閲覧。
- ^ Safar, P; Escarraga L; Elam J (1958). “A comparison of the mouth to mouth and mouth to airway methods of artificial respiration with chest pressure arm lift methods”. N Engl J Med 258 (14): 6710–6717. doi:10.1056/NEJM195804032581401. PMID 13526920.
- ^ Hazinski, M. F., ed (October 2010). Highlights of the 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. American Heart Association. pp. 2–7
外部リンク
[編集]

